近日,安徽省芜湖市一患者家属反映,他们被芜湖市第二人民医院超收医疗费,引发社会广泛关注。记者3日从安徽省医保局及芜湖市了解到,经核查,举报涉及的15个问题中有10个问题基本属实,涉及违规医疗总费用21.82万元。
据了解,今年7月,安徽省医保局接到群众信访举报件,反映芜湖市第二人民医院在其父因脑出血住院期间通过虚构、串换诊疗服务等方式违法违规使用医保基金。该局随后与芜湖市医保局组成省市联合检查组进驻芜湖市第二人民医院,对举报人父亲住院期间医院收费和医保报销情况进行全面核查。通过病历核查、现场询问及数据比对等方式,核查出举报涉及的15个问题中有10个问题基本属实。
经查,该院存在过度诊疗、过度检查、超量开药等问题,涉及违规医疗总费用21.82万元,其中违规使用医保基金18.70万元。为维护医保基金安全,保护患者合法权益,根据该院与芜湖市医保部门签订的定点医疗机构医保服务协议,芜湖市医保局先行按协议进行了处理:一是全额追回违规使用的医保基金,并按30%顶格扣罚违约金56074.41元;二是约谈医院有关负责人,责令其立即整改;三是分别移交公安、卫健部门进一步核查处理。目前,以上各项处理措施均已完成。

专家表示,对医院违法违规使用医保基金问题,医保部门一般有两种处理方式。一种是协议处理,即通报中提及的多条处理措施,这种方式特点是迅速及时,有利于医保基金尽快止损。另一种是行政处罚,一般视问题性质处医保基金损失金额的1至5倍罚款不等,这种方式特点是惩戒性强,但因需要履行立案、现场检查、完整收集证据、法制审核、处罚前告知等程序,处理时效性较低。根据安徽省医保局及芜湖市医保局通报,针对芜湖二院的行政处罚程序正在进行中。
在对举报问题开展核查的同时,省市联合检查组举一反三,对该院2022年4月1日至今年5月31日医保基金使用情况进行了全面延伸检查,目前正在进一步核实,后续将按程序依法依规严肃处理。
据了解,今年9月,芜湖市医保局依据《安徽省医疗保障基金监督管理举报线索处理实施细则(试行)》,将核查和处理情况以监管告知书形式书面反馈给举报人。按照《安徽省违法违规使用医疗保障基金举报奖励办法》,给予举报人举报奖励。
媒体评论
三甲医院多收患者医疗费
发现问题不能依赖家属
近日,一篇题为《名校博士自述:我是怎样查出医院多收我爸10万医疗费的》的报道在朋友圈刷屏。12月3日,安徽省医疗保障局通报称,涉事的芜湖市第二人民医院存在过度诊疗、过度检查、超量开药、重复收费、套用收费、超标准收费等问题,涉及违规医疗总费用21.82万元,其中违规使用医保基金18.70万元。
报道中的诸多细节,一再印证着这次案发的偶然性。一开始,是身为老会计的患者儿子的姑妈,习惯性地要收费小票,慢慢地从小票发现端倪;然后是身为博士的患者儿子,将医院纸质发票、明细单和“住院一日清”等信息录入Excel做成面板数据,再利用统计软件分析,最后发现了波动异常的治疗项目及关联项目。
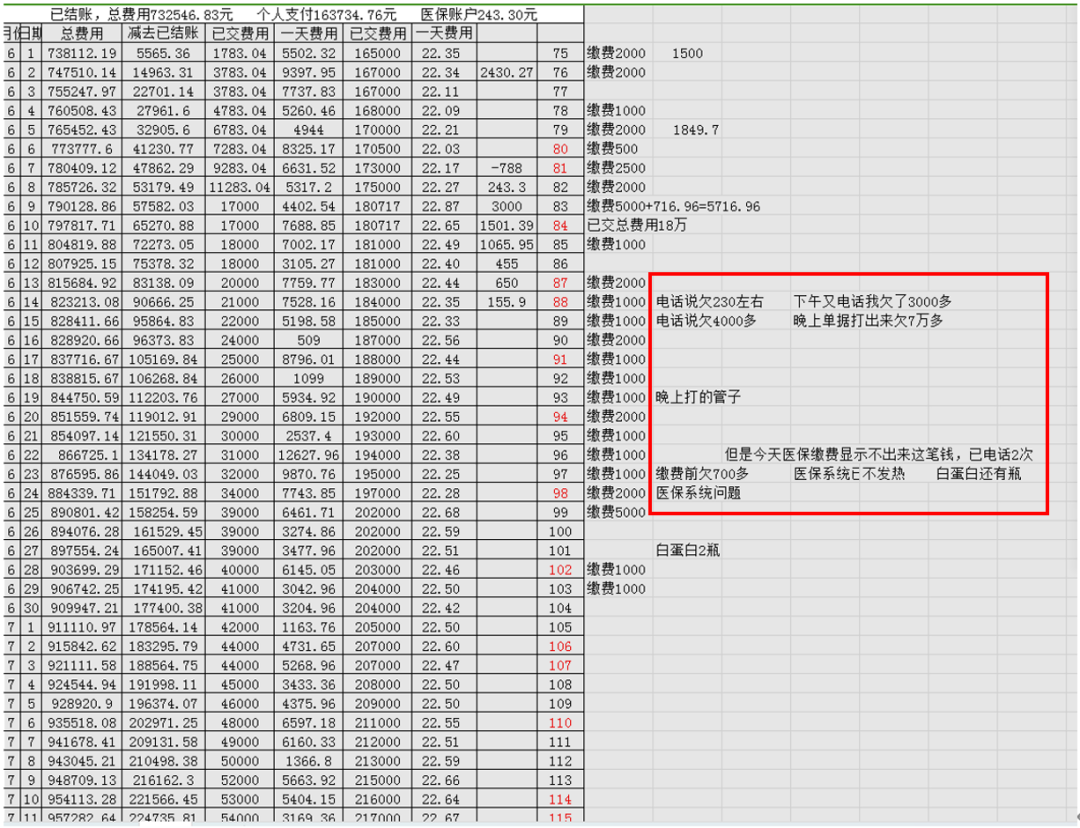
自述人姑妈做的Excel表
然而,不是每个患者都有这么心细且聪明的家属。对于大多数患者及其家属来说,缺乏相应的职业背景和专业知识,也就难以发现过度诊疗。所以,指望患者及其家属自己发现问题,进而坚持维权并曝光问题,并不具有普遍的现实意义。反过来讲,“偶然发现”的背后会是个案吗?
报道中还有一个细节,患者妻子曾表示,有其他ICU患者家属与医务人员争吵,说ICU多收了钱,最后退了几千块。这或许说明,类似的事情可能不是一起两起。这次通报也指出,省市联合检查组举一反三,对该院2022年4月1日—2023年5月31日医保基金使用情况进行了全面延伸检查,后续将按程序依法依规严肃处理。
看到一只蟑螂,便立即想到清扫整个厨房,这样的倒查、彻查意识,也应该成为“规定动作”。
近年来,国家卫健委一再强调严查过度诊疗、重复收费、小病大治等问题,针对这些医疗领域的顽疾,除了专项整治行动,日常监督也要更加主动。尤其是,医疗的专业门槛相对较高,在信息差和知识差的壁垒下,更加需要来自行业和管理部门的监督,同时注意更新监管手段,改进工作方法。
比如,这位没有医学背景但受过经济学训练的博士,通过大数据分析进而发现医疗项目异常的思路,就值得借鉴。今年3月,中办、国办印发的《关于进一步完善医疗卫生服务体系的意见》也明确提到,“加强健康医疗大数据共享交换与保障体系建设”“建立跨部门、跨机构公共卫生数据共享调度机制和智慧化预警多点触发机制”。
卫健委、医保局等管理部门对医疗行业显然比普通人更加了解,什么样的病用什么药、该用多少,也都更有谱,只要懂得运用方法,监测起来并不难。在保护好患者隐私的前提下,相关医疗信息严格留痕,并和监管部门共享,如此既可以及早发现问题,也可增强威慑力,使得那些怀有“小心思”的人投鼠忌器。
另外,就事后查处来说,也有必要问责到人。我国《医师法》《药品管理法》《医疗事故处理条例》等文件,均规定了因过度医疗需要承担的行政责任,造成严重情节的,还有可能承担刑事责任。去年正式施行的《医师法》也明确禁止“过度检查、过度治疗”,并首次提出“终身禁业制度”。
目前,芜湖市医保局已经启动行政处罚程序,也将线索分别移交公安、卫健部门进一步核查处理。我们期待有具体的人为此负责,给患者、给社会一个交代。
编辑: 陈奉凤纠错:171964650@qq.com